Varón de 48 años, con cefalea y fiebre. ¡Otro atrapante caso clínico Presentación del caso clínico
Editores: Roberto Parodi – Diego Bértola - Natalia Egri – Ramón Ferro - Damián Carlson - Alcides Greca
Presentación del caso clínico: Dr. Fabricio Racca
Varón de 48 años, con cefalea y fiebre.
Datos personales: Varón de 48 años
Datos personales: Varón de 48 años
Motivo de consulta: Cefalea y fiebre
Enfermedad actual:
Enfermedad actual:
Comienza 6 días previos con cefalea témporo-parietal izquierda, intensidad moderada, con irradiación retroocular y frontal, que cede parcialmente con analgésicos y se acompaña de epífora bilateral. Del mismo tiempo de evolución manifiesta tos productiva, sin expectoración y odinofagia. 5 días previos al ingreso agrega registros febriles, de 38º-39º, en número de dos por día que ceden con la administración de antitérmicos.
Antecedentes Personales:
- Ex tabaquista de 20 cigarrillos /día durante 15 años, hace 18 años
- Niega alcoholismo y drogas de abuso
- Erisipela en el año 2003 y 2007
- Rinosinusopatía en estudio y múltiples tratamientos antibióticos desde hace 4 meses
- Paresia facial periférica derecha hace 4 meses sin secuelas
- Cuadro de astenia, debilidad y pérdida de peso de 20 kilogramos en los 3 meses previos
Metodologia diagnóstica previa al ingreso:
- 3 meses previos:
Serología para VDRL, VHB, VHC, e HIV: no reactivo
- 3 meses previos:
Serología para VDRL, VHB, VHC, e HIV: no reactivo
- 2 meses previos:
TAC de peñascos con contraste: mastoides ocupadas totalmente por tejido blando con discreto refuerzo post contraste endovenoso y nivel hidroaéreo de celdillas derechas. Engrosamiento mucoso de ambos senos maxilares, etmoidales, esfenoidales y frontales.
TAC de cerebro sin contraste: tejido blando que ocupa en casi toda su totalidad el seno maxilar izquierdo con adelgazamiento de pared medial. Engrosamiento mucoso del seno maxilar derecho y dudoso nivel hidroaéreo. Ocupación parcial por tejido blando de celdillas etmoidales, esfenoidales y seno frontal izquierdo. Hipertrofia leve de cornetes medios e inferiores.
Fórmula leucocitaria relativa: glóbulos blancos: 24.440 /mm3, linfocitos: 1995 /mm3, linfocitos CD3: 1271 /mm3, linfocitos CD4: 704/mm3, linfocitos CD8: 62 /mm3
Inmuno difusión en suero para Histoplasma capsulatum, Paracoccidioides brasiliensis, y Aspergillus fumigatus, flavus y niger negativos.
TAC de peñascos con contraste: mastoides ocupadas totalmente por tejido blando con discreto refuerzo post contraste endovenoso y nivel hidroaéreo de celdillas derechas. Engrosamiento mucoso de ambos senos maxilares, etmoidales, esfenoidales y frontales.
TAC de cerebro sin contraste: tejido blando que ocupa en casi toda su totalidad el seno maxilar izquierdo con adelgazamiento de pared medial. Engrosamiento mucoso del seno maxilar derecho y dudoso nivel hidroaéreo. Ocupación parcial por tejido blando de celdillas etmoidales, esfenoidales y seno frontal izquierdo. Hipertrofia leve de cornetes medios e inferiores.
Fórmula leucocitaria relativa: glóbulos blancos: 24.440 /mm3, linfocitos: 1995 /mm3, linfocitos CD3: 1271 /mm3, linfocitos CD4: 704/mm3, linfocitos CD8: 62 /mm3
Inmuno difusión en suero para Histoplasma capsulatum, Paracoccidioides brasiliensis, y Aspergillus fumigatus, flavus y niger negativos.
Cultivo para gérmenes comunes: negativo, cultivo para Bacilos ácido alcohol resistentes (BAAR): negativo
Laboratorio inmunológico: Proteinograma por electroforesis: normal, C3 y C4: normal, CH50: 20 UCH50, ANCA: negativo, FAN: positivo 1/80 (imagen moteada)
- Un mes previo:
Laboratorio inmunológico: PCR: reactiva: 1/80, VDRL: negativo, VES: 15 mm/1h, FAN: negativo, factor reumatoideo: negativo, complemetemia total y fraccionada: normal, Anti ADN: negativo, ENA: negativo, Acs. anticardiolipinas IgG: negativo, anticardiolipinas IgM: positivo a título bajo, anticuerpos antiproteinasa 3: positivo: 33,3 UI/ mL (valor normal hasta 5 UI/ml), anticuerpos antimieloperoxidasa: negativo
Cultivo de material de punción de seno maxilar izquierdo: desarrollo de >105UFC de Staphylococcus aureus sensible a cotrimoxazol, rifampicina y vancomicina y resistente a clindamicina, eritromicina, gentamicina y oxacilina.
Laboratorio inmunológico: Proteinograma por electroforesis: normal, C3 y C4: normal, CH50: 20 UCH50, ANCA: negativo, FAN: positivo 1/80 (imagen moteada)
- Un mes previo:
Laboratorio inmunológico: PCR: reactiva: 1/80, VDRL: negativo, VES: 15 mm/1h, FAN: negativo, factor reumatoideo: negativo, complemetemia total y fraccionada: normal, Anti ADN: negativo, ENA: negativo, Acs. anticardiolipinas IgG: negativo, anticardiolipinas IgM: positivo a título bajo, anticuerpos antiproteinasa 3: positivo: 33,3 UI/ mL (valor normal hasta 5 UI/ml), anticuerpos antimieloperoxidasa: negativo
Cultivo de material de punción de seno maxilar izquierdo: desarrollo de >105UFC de Staphylococcus aureus sensible a cotrimoxazol, rifampicina y vancomicina y resistente a clindamicina, eritromicina, gentamicina y oxacilina.
Examen físico:
Paciente vigil, orientado en persona, tiempo y espacio, que impresiona moderadamente enfermo.
Signos vitales: PA 130/90 mmHg, FC 92 lpm (irregular), FR 2o rpm, Tº 38,2° C.
Cabeza: boca: mucosas semihúmedas y faringe congestiva, senos paranasales: dolor leve a la digitopunción del seno maxilar izquierdo
Aparato respiratorio: disminución del murmullo vesicular bilateral con moderadas sibilancias bilaterales difusas
Neurológico: funciones superiores conservadas, hipoacusia moderada izquierda y cofosis derecha, ausencia de signos meníngeos
Paciente vigil, orientado en persona, tiempo y espacio, que impresiona moderadamente enfermo.
Signos vitales: PA 130/90 mmHg, FC 92 lpm (irregular), FR 2o rpm, Tº 38,2° C.
Cabeza: boca: mucosas semihúmedas y faringe congestiva, senos paranasales: dolor leve a la digitopunción del seno maxilar izquierdo
Aparato respiratorio: disminución del murmullo vesicular bilateral con moderadas sibilancias bilaterales difusas
Neurológico: funciones superiores conservadas, hipoacusia moderada izquierda y cofosis derecha, ausencia de signos meníngeos
Exámenes complementarios:
Laboratorio general
| . |
30 días previos al ingreso
|
Ingreso
|
Día 2º
|
Día 3º
|
| Hematocrito (%) | 40 | 34 | 31 | 32 |
| Hemoglobina (g/dl) | 13 | 11 | 10 | 11 |
| Leucocitos (/mm3) | 13.200 | 10.400 | 11.400 | 7.400 |
| Plaquetas (/mm3) | 338.000 | 477.000 | 454.000 | 513.000 |
| Glucemia (mg/dl) | 76 | 94 | 99 | 140 |
| TP | . | . | 15,2 | . |
| KPPT(segundos) | . | . | 32 | . |
| Urea (mg/dl) | 30 | 13 | 13 | 25 |
| Creatininemia (mg/dl) | 0,7 | 0,7 | 0,7 | 0,6 |
| Albúmina (g/dl) | . | . | . | 3,2 |
| Velocidad de eritrosedimentación (mm/1º h) | 20 | . | . | . |
| Estado ácido-base y gasometría arterial | . | FiO2=21% | . | . |
| pH | . | 7,42 | . | . |
| pO2 (mmHg) | . | 40 | . | . |
| pCO2 (mmHg) | . | 65 | . | . |
| Exceso de base | . | 1 | . | . |
| Bicarbonato (mEq/L) | . | 25 | . | . |
| Saturación O2 (%) | . | 93 | . | . |
Orina completa (Ingreso): amarillo turbia, densidad: 1020, pH: 5, proteínas, glucosa, cuerpos cetónicos, pigmentos biliares no contiene.
Sedimento: hematíes aislados, leucocitos y células epiteliales escasos, no contiene piocitos ni cilindros.
Radiografía de senos paranasales (mento-naso-placa): se observa engrosamiento difuso de la mucosa en ambos senos maxilares asociado a sendos niveles hidroaéreos.
Sedimento: hematíes aislados, leucocitos y células epiteliales escasos, no contiene piocitos ni cilindros.
Radiografía de senos paranasales (mento-naso-placa): se observa engrosamiento difuso de la mucosa en ambos senos maxilares asociado a sendos niveles hidroaéreos.

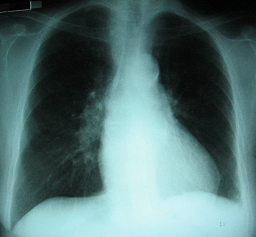
Radiografía de tórax de frente y perfil: se observa en una opacidad paracardíaca izquierda que no hace signo de la silueta con el área cardíaca. En el perfil se observa en una opacidad redondeada retrocardíaca.


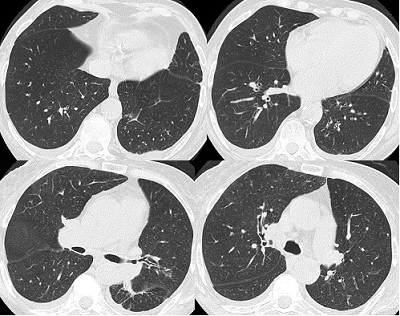
Tomografía axial computada de alta resolución y tórax con contraste: área de consolidación con refuerzo post contraste en segmento medial y posterior del lóbulo inferior izquierdo. Múltiples nódulos distribuidos a predominio basal derecho y peribronquial en hilio que no superan 6 mm de diámetro. También se observan estructuras ganglionares aumentadas en número de mediastinales que no superan los 10 mm en el eje corto.



Evolución:
Al ingreso se toman muestras de hemocultivos, y se comienza tratamiento con cotrimoxazol endovenoso de acuerdo al aislamiento de Staphylococcus aureusen cultivo de punción de seno maxilar izquierda.
Al ingreso se toman muestras de hemocultivos, y se comienza tratamiento con cotrimoxazol endovenoso de acuerdo al aislamiento de Staphylococcus aureusen cultivo de punción de seno maxilar izquierda.
Luego de la TAC de tórax, se agrega ampicilina-sulbactam con el objetivo de ampliar el espectro antibiótico hacia anaerobios y otros gérmenes que pudiesen no haberse aislado en los cultivos.bre el que lo invitamos a opinar!
Discusión
Discusión del caso clínico
Dra. Evelín Cera
Frente al caso de nuestro paciente voy a utilizar como datos guía el compromiso de tracto respiratorio tanto inferior como superior sumado a la presencia de anticuerpo anti proteinasa 3 positivo.
Frente al caso de nuestro paciente voy a utilizar como datos guía el compromiso de tracto respiratorio tanto inferior como superior sumado a la presencia de anticuerpo anti proteinasa 3 positivo.
Dentro de las patologías que podrían afectar tanto vías aéreas superiores como inferiores dando cuadros compatibles con el del paciente podemos mencionar a la sarcoidosis, aspergilosis, mucormicosis y tuberculosis, entre otras. Considero a estos diagnósticos alejados ya que generalmente no cursan con elevación de los anticuerpos anticitoplasma de neutrófilos, aunque hay descriptos casos de tuberculosis con positividad para ANCA (tanto c-ANCA como p-ANCA). Además, en las muestras tomadas para anatomía patológica y microbiología no se hallaron cambios compatibles con alguna de estas enfermedades.
En cuanto a los ANCA tenemos dos maneras de detectarlos, a través de inmunofluorescencia indirecta que nos va a dar los patrones “c” o “p” y por medio de ELISA (más específico) que va a marcar el antígeno que produce los anticuerpos y son la proteinasa 3 o PR3 (equivalente a ANCA-c) y la mieloperoxidasa o MPO (equivalente a ANCA-p). En cuanto a este último patrón puede ser producido además por otros antígenos hallados dentro de los gránulos azurófilos de los neutrófilos como lactoferrina, elastasa, catepsina G, etc. Podemos encontrar un amplio espectro de enfermedades inmunomediadas asociadas a ANCA como podemos ver en la tabla 1.
Tabla 1 – Enfermedades asociadas a ANCA
| Vasculitis limitadas al riñón | Hepatitis autoinmune |
| Inducidas por drogas | Eclampsia |
| Enfermedad anti MBG | Parvovirus B19 |
| Colagenopatías | Mononucleosis infecciosa |
| Endocarditis infecciosa | Lepra |
| Fibrosis quística | Malaria |
| Enfermedad inflamatoria intestinal | Enfermedad injerto versus huésped crónica |
Sin embargo, cursan con aumento del ANCA-p y además no son clínicamente compatibles con las manifestaciones del paciente, por lo cual las considero improbables.
De acuerdo a los datos guía, voy a describir como diagnósticos más probables a las vasculitis asociadas a ANCA: enfermedad de Churg-Strauss, Poliangeítis microscópica (PAM) y Granulomatosis de Wegener.
La enfermedad de Churg-Strauss es una vasculitis granulomatosa necrosante que presenta ANCA positivos en un 50% de los casos, generalmente de tipo p. Afecta la vía aérea superior produciendo compromiso de senos paranasales con sinusitis crónica recidivante y pólipos. A nivel pulmonar se encuentra asociado a asma dando radiopacidades fugaces y en escasas ocasiones se manifiesta con imágenes nodulares que no se cavitan. Puede dar, más raramente, glomerulonefritis necrosante focal y segmentaria con traducción en el sedimento urinario, que por lo general, no evoluciona a insuficiencia renal. A favor de este diagnóstico, nuestro paciente tiene compromiso rinosinusal crónico e imágenes pulmonares. En contra, nuestro paciente tiene ANCA-c, no tiene antecedentes de asma ni eosinofilia y tampoco manifestaciones a nivel de la piel ni en sistema nervioso periférico, lo que en la enfermedad de Churg-Strauss se observa con una frecuencia de 70 y 75%, respectivamente.
La Poliangeítis microscópica (PAM) presenta un cuadro clínico casi idéntico a la granulomatosis de Wegener, aunque no presenta granulomas en la histología. Como en la biopsia renal de la granulomatosis de Wegener no se observan granulomas, a ese nivel pueden ser histológicamente indistinguibles. No da tanta afectación de vía aérea superior y evoluciona con menos recidivas que el Wegener. En cuanto a la serología, si bien pueden expresar ANCA-PR3, en su gran mayoría cursan con ANCA-p positivo.
A continuación voy a describir más extensamente la granulomatosis de Wegener, enfermedad a la que considero más compatible con el cuadro clínico del paciente.
La granulomatosis de Wegener es una vasculitis granulomatosa, sistémica, necrosante que afecta a vasos, arterias y venas, de pequeño y mediano calibre. La forma clásica compromete la vía aérea superior e inferior y el riñón. Se acompaña generalmente de síntomas inespecíficos como fiebre, sudoración nocturna, anorexia, pérdida de peso y astenia, los cuales se hallaban presentes en nuestro paciente.
Lo que casi nunca está ausente es el compromiso de vía aérea superior cuyos síntomas más frecuentes son rinorrea persistente, descarga nasal purulenta o hemática, úlceras orales o nasales, y dolor sinusal. Dentro de las manifestaciones menos frecuentes podemos mencionar estridor, ronquera, otodinia, hipoacusia conductiva y sensorial y otorrea. También se observó estenosis subglótica, traqueal o bronquial.
Lo que casi nunca está ausente es el compromiso de vía aérea superior cuyos síntomas más frecuentes son rinorrea persistente, descarga nasal purulenta o hemática, úlceras orales o nasales, y dolor sinusal. Dentro de las manifestaciones menos frecuentes podemos mencionar estridor, ronquera, otodinia, hipoacusia conductiva y sensorial y otorrea. También se observó estenosis subglótica, traqueal o bronquial.
En pulmones puede dar nódulos con tendencia a la cavitación, en la mitad de los casos, opacidades alveolares o difusas secundarias a hemorragia alveolar. Esta última ocurre en un 5% de los casos y puede ser la manifestación inicial produciendo tos, disnea, hemoptisis e hipoxemia. Hallazgos menos frecuentes incluyen derrame pleural, adenopatías hiliares y neumotórax espontáneo. Es inusual la afectación pulmonar sin la de la vía aérea superior y más de un tercio de los pacientes pueden cursar asintomáticos. Se ha relacionado su aparición con la exposición a infecciones de la vía aérea y a inhalación de sustancias contaminantes. La afectación de la vía aérea inferior es un dato reciente agregado en esta internación en nuestro paciente.
A nivel renal cursa con sedimento activo (hematuria, cilindros eritrocitarios y proteinuria) con grados variables de falla renal. Puede producir una insuficiencia renal aguda con glomerulonefritis rápidamente progresiva o falla renal progresiva con insuficiencia renal crónica terminal en 20-25% de los casos.
Debido a que nuestro paciente impresiona no tener alteraciones a nivel renal podemos pensar que se trate de una forma limitada. Ésta es una forma evolutiva que puede manifestarse en etapas tempranas de la enfermedad, con afectación únicamente del tracto respiratorio (1/4 de los casos). Se presenta con un curso crónico, con recurrencias y mayor prevalencia de lesiones destructivas de la vía aérea superior. Puede no tener ANCA positivo en un 40% de los casos y en un 80%, desarrollan glomerulonefritis en algún momento de su evolución. Esto es un dato importante a tener en cuenta para instaurar rápidamente un tratamiento agresivo y así evitar el compromiso renal por progresión de la enfermedad o secundario a una recaída. Esto podría ser compatible con nuestro caso porque presenta una historia de enfermedad crónica y recidivante de afectación de la vía aérea superior, rebelde al tratamiento; que progresa afectando a los pulmones. Con la evolución de la enfermedad, los ANCA que previamente habían sido negativos, se vuelven positivos. La negatividad inicial de los anticuerpos retrasó el diagnóstico de esta entidad.
Otras manifestaciones pueden ser el compromiso articular con artralgias, artritis y mialgias. En los ojos puede producir conjuntivitis, ulceración corneal, epiescleritis, neuropatía óptica, obstrucción del tracto nasolacrimal, proptosis, diplopía, uveítis y vasculitis retinal. A nivel de la piel se han descripto vesículas, úlceras, púrpura palpable, pápulas o nódulos subcutáneos. La afectación del sistema nervioso incluye meningitis, mononeuritis múltiple, anormalidades de los pares craneales e hipoacusia. Recordemos que la hipoacusia puede ser conductiva por alteraciones en el oído medio o perceptiva por vasculitis del VIII par craneal, lo que podría estar ocurriendo en nuestro paciente. En mucha menor medida puede producir trastornos cardíacos (pericarditis, miocarditis, arritmias), gastrointestinales (diarrea y ulceración colorrectal) y afectación de próstata, tiroides, parótidas, hígado y mamas. En éstos últimos tanto como en el sistema nervioso central como en el pulmón puede dar masas ocupantes de espacio. Asimismo, se ha descripto una mayor incidencia de trombosis venosas.
En el laboratorio los hallazgos son inespecíficos como leucocitosis y trombocitosis (>400.000 plaquetas/mm3), velocidad de eritrosedimentación acelerada y anemia normocítica y normocrómica, tal como presenta nuestro enfermo.
El diagnóstico se establece con la clínica, el laboratorio inmunológico compatible y se confirma a través de la biopsia. Los criterios clínicos postulados por el American College of Rheumatology son cuatro:
1. Inflamación nasal u oral: úlceras orales con o sin dolor, secreción nasal purulenta o hemorrágica.
2. Radiografía de tórax anormal: nódulos, cavitación o infiltrados no migratorios ni fugaces.
3. Sedimento urinario anormal: microhematuria (>5 hematíes por campo) o cilindros hemáticos.
4. Inflamación granulomatosa arterial o de área perivascular en la biopsia.
En nuestro caso tenemos dos criterios coincidentes, con lo cual tendríamos una sensibilidad de 88% y una especificidad de 92% para decir que se trate de una granulomatosis de Wegener. En cuanto a los ANCA son positivos en un 90%. Más del 40% de las formas limitadas tiene ANCA negativo, por lo cual su ausencia no excluye Wegener. 80-90% presentan ANCA-PR3 y el resto ANCA-MPO (10%), la presencia de ambos es rara y generalmente indica otra patología subyacente como lupus eritematoso sistémico. Más adelante desarrollaremos el seguimiento de la enfermedad a través de estos anticuerpos.
2. Radiografía de tórax anormal: nódulos, cavitación o infiltrados no migratorios ni fugaces.
3. Sedimento urinario anormal: microhematuria (>5 hematíes por campo) o cilindros hemáticos.
4. Inflamación granulomatosa arterial o de área perivascular en la biopsia.
En nuestro caso tenemos dos criterios coincidentes, con lo cual tendríamos una sensibilidad de 88% y una especificidad de 92% para decir que se trate de una granulomatosis de Wegener. En cuanto a los ANCA son positivos en un 90%. Más del 40% de las formas limitadas tiene ANCA negativo, por lo cual su ausencia no excluye Wegener. 80-90% presentan ANCA-PR3 y el resto ANCA-MPO (10%), la presencia de ambos es rara y generalmente indica otra patología subyacente como lupus eritematoso sistémico. Más adelante desarrollaremos el seguimiento de la enfermedad a través de estos anticuerpos.
La biopsia confirmatoria de la región nasofaríngea es preferible por la mínima invasividad que implica, pero sólo se observa vasculitis en 1/3 de los casos porque la afectación puede ser parcheada y el tejido tomado puede ser necrótico. También puede plantearse la realización de biopsia transbronquial, sin embargo en menos del 10% de los casos se obtiene suficiente tejido para hacer el diagnóstico. Lo ideal es la realización de biopsia pulmonar a cielo abierto o por punción bajo guía tomográfica.
Muchos autores han planteado que con clínica compatible y ANCA-c positivo tendríamos una altísima probabilidad de estar ante una granulomatosis de Wegener y que se debería comenzar de inmediato tratamiento acorde. La biopsia podría diferirse y sería bueno tenerla principalmente para establecer el pronóstico del paciente y el seguimiento y tratamiento a largo plazo. En cuanto al tratamiento inicial o de ataque el esquema más recomendado es la combinación de corticoides más ciclofosfamida.
La ciclofosfamida puede darse 1,5-2 mg vía oral diariamente o pulsos de 0,5-1 mg/m2 de ciclofosfamida endovenosa mensuales, con efectividad similar en ambos casos. Si bien en la forma endovenosa mensual se observó mayor tasa de recaídas, presenta menor riesgo de toxicidad acumulativa. El tratamiento se prolongaría hasta obtener una remisión de la enfermedad, que por lo general se logra entre los 3 a 6 meses.
En cuanto a los corticoides se podría comenzar con pulsos de metilprednisolona de 500 a 1000 mg/día por tres días y luego continuar con prednisona 1 mg/kg/día (60-80mg) o comenzar directamente con la prednisona. Se propone mantener estas altas dosis durante 2 a 4 semanas y luego ir disminuyendo lentamente hasta llegar a 20 mg/día a los 2 meses. La duración total del tratamiento es de 6 a 9 meses ya que no se observó efecto adicional luego de ese plazo.
También se planteó como tratamiento inicial la combinación de corticoides con metrotexate. Se puede utilizar en el caso de nódulos pulmonares sin compromiso respiratorio o en la enfermedad ocular. No se recomienda en el caso de glomerulonefritis, aunque esta no tenga compromiso de la función renal, por la alta tasa de recaídas. No se utiliza con creatinina mayor a 2 mg/dL y tampoco en combinación con trimetroprima-sulfametoxasol porque los dos actúan inhibiendo el metabolismo del acido fólico produciendo toxicidad hematológica. La dosis inicial es de 0,3 mg/kg (no mayor a 15 mg) por semana, incrementando 2,5 mg por semana hasta un máximo de 20-25 mg.
La plasmaféresis se reserva en los casos de ANCA y anti-MBG positivos, con hemorragia pulmonar severa, insuficiencia renal avanzada (Cr > 5,8 mg/dL) o requerimiento de hemodiálisis al inicio de la enfermedad. Se recomiendan 7 sesiones en 2 semanas, utilizándose albúmina como fluido de reemplazo y 1-2 L de plasma fresco congelado al final del procedimiento para evitar la depleción de los factores de la coagulación. Si durante la misma se desarrolla una infección severa puede realizarse inmunoglobulina EV (100-400 mg/Kg).
La plasmaféresis se reserva en los casos de ANCA y anti-MBG positivos, con hemorragia pulmonar severa, insuficiencia renal avanzada (Cr > 5,8 mg/dL) o requerimiento de hemodiálisis al inicio de la enfermedad. Se recomiendan 7 sesiones en 2 semanas, utilizándose albúmina como fluido de reemplazo y 1-2 L de plasma fresco congelado al final del procedimiento para evitar la depleción de los factores de la coagulación. Si durante la misma se desarrolla una infección severa puede realizarse inmunoglobulina EV (100-400 mg/Kg).
La granulomatosis de Wegener es una enfermedad con tendencia a las recaídas (25-80% de los pacientes) que ocurren mayoritariamente en el primer año tras la cesación de los inmunosupresores. Típicamente afectan al órgano comprometido en las manifestaciones iniciales de la enfermedad, sin embargo, puede progresar a nuevos órganos y dar formas cada vez más severas que pueden producir la muerte o dejar secuelas en el paciente, con incapacidad progresiva. Como factores de riesgo para las recaídas podemos mencionar:
• Las infecciones que, a través de los neutrófilos transportarían hacia la membrana plasmática los gránulos con los antígenos responsables de estimular la formación de ANCA y esto haría reclutar más neutrófilos con mayor producción de ANCA y liberación de radicales libres del oxígeno produciendo necrosis tisular.
• Disminución rápida o discontinuación de los corticoides.
• Los pacientes que hacen recaídas tempranas tienen más probabilidad de repetirlas.
• Pacientes que persisten con ANCA positivo en las etapas de remisión clínica, los que presentaban ANCA negativo y lo positivizaron nuevamente, o en aquellos en los que se incrementan los títulos de ANCA.
• Disminución rápida o discontinuación de los corticoides.
• Los pacientes que hacen recaídas tempranas tienen más probabilidad de repetirlas.
• Pacientes que persisten con ANCA positivo en las etapas de remisión clínica, los que presentaban ANCA negativo y lo positivizaron nuevamente, o en aquellos en los que se incrementan los títulos de ANCA.
El monitoreo de los ANCA nos ayuda a determinar si se trata de una recaída, pero se han visto casos con recaída confirmada que no elevan los títulos de ANCA y otros con ANCA elevados que se mantienen en remisión. Por lo cual no los debemos tener en cuenta en forma aislada para determinar la existencia de recaída, son una señal de alerta pero no indican si se debe ajustar o iniciar tratamiento de mantenimiento. A favor de la asociación de los ANCA con la actividad de la enfermedad se postula que durante las reactivaciones habría mayor expresión de proteinasa 3 en las membranas de los neutrófilos. Un punto importante es la diferenciación de las recaídas con infecciones oportunistas. Los pacientes en diálisis al igual que los transplantados renales tienen menor incidencia de recaídas, pero en muchos casos son subdiagnosticadas y pueden producir aumento de la morbimortalidad. Los títulos altos sostenidos de ANCA no contraindican el transplante renal.
Por lo anteriormente mencionado, además de un agresivo tratamiento inicial, es necesaria la realización de un tratamiento de mantenimiento. Para ello se puede utilizar el metrotexate a iguales dosis que las mencionadas anteriormente y con las mismas precauciones y contraindicaciones. Si la remisión se mantiene por 2 años se va disminuyendo progresivamente 2,5 mg por mes hasta discontinuar. Presenta mayor tasa de recaídas si también se utilizó como inductor de la remisión y si no se utilizó ciclofosfamida para ello.
Otra alternativa es la utilización de azatioprina a 2 mg/Kg/día, esquema que puede utilizarse cuando la creatinina es mayor a 2 mg/dL (a diferencia del metrotexate) y puede disminuirse a 1,5 mg/Kg/día tras un año de haber iniciado el tratamiento de ataque. La duración de la terapia de mantenimiento se estima en 12 a 18 meses luego de la remisión. En los casos en que tras su suspensión se observen recaídas frecuentes y severas o en aquellos en los que durante la remisión clínica persisten con ANCA positivo se recomendaría continuar por más tiempo.
Como tratamientos alternativos para el mantenimiento podemos mencionar el mofetil micofenolato, que puede usarse con falla renal y generalmente en combinación con corticoides. Si bien no está totalmente demostrada su eficacia, la utilización de trimetoprima-sulfametoxasol en el mantenimiento, en combinación con otros inmunosupresores (excepto metrotexate), ha dado buenos resultados en algunos estudios, principalmente en aquellos pacientes con importante compromiso de vías aéreas superiores. Esto podría deberse a su rol antibacteriano, erradicando la colonización de la vía aérea superior por el Staphylococcus aureus, lo que se postula como uno de los agentes disparadores de la enfermedad.
Como tratamientos alternativos para el mantenimiento podemos mencionar el mofetil micofenolato, que puede usarse con falla renal y generalmente en combinación con corticoides. Si bien no está totalmente demostrada su eficacia, la utilización de trimetoprima-sulfametoxasol en el mantenimiento, en combinación con otros inmunosupresores (excepto metrotexate), ha dado buenos resultados en algunos estudios, principalmente en aquellos pacientes con importante compromiso de vías aéreas superiores. Esto podría deberse a su rol antibacteriano, erradicando la colonización de la vía aérea superior por el Staphylococcus aureus, lo que se postula como uno de los agentes disparadores de la enfermedad.
El pronóstico de los pacientes depende de:
• la disfunción irreversible de algunos órganos secundaria al daño inflamatorio producido previo al inicio de la terapéutica adecuada.
• las consecuencias de una prolongada y/o agresiva terapia inmunosupresora
• la historia natural de la enfermedad
• las consecuencias de una prolongada y/o agresiva terapia inmunosupresora
• la historia natural de la enfermedad
La mortalidad de los pacientes no tratados es del 90% en 2 años. La introducción de ciclofosfamida dentro de la terapéutica mejoró ampliamente la sobrevida.
Las principales causas de muerte incluyen las complicaciones de la enfermedad de base tales como insuficiencia respiratoria y renal y las complicaciones del tratamiento como infecciones y tendencia a presentar enfermedades malignas como cáncer de vejiga, mielodisplasias, linfomas y cáncer de piel. Entre un 55-90% de los pacientes que debutan con requerimientos de diálisis de urgencia pueden prescindir de ella tras un adecuado tratamiento inicial. La alteración de la función renal severa al comienzo, la falta de respuesta al tratamiento inicial, y la observación de cambios fibróticos en la biopsia inicial son indicadores de mal pronóstico renal.
El tratamiento de las estenosis traqueales o bronquiales conlleva un capítulo aparte ya que en estos casos el tratamiento sistémico no sería efectivo y debemos tomar medidas a nivel local. Se puede realizar dilatación con o sin colocación posterior de stent combinado con la inyección de glucocorticoides intralesional. La traqueostomía debe ser evitada lo más que se pueda. En el caso de lesiones deformantes del tabique nasal se plantea la realización de cirugías reconstructivas con utilización de injertos cartilaginosos.
Para concluir en el caso de este paciente estamos ante una granulomatosis de Wegener hasta que se demuestre lo contrario.
Por lo tanto las conductas a seguir son:
• Confirmar a través de biopsia pulmonar la presencia de vasculitis granulomatosa necrosante.
• Iniciar tratamiento de ataque con corticoides más ciclofosfamida hasta obtener remisión.
• Continuar con tratamiento antibiótico con trimetoprima-sulfametoxazol y ampicilina-sulbactam al menos hasta obtener la remisión y luego utilizar dosis profilácticas.
• Uso tópico de antibióticos que decontaminen del Staphylococcus aureus las vías aéreas superiores.
• Si fuera necesario, planteo la realización de drenaje de los senos paranasales para eliminar el foco persistente de infección.
• Realizar seguimiento estricto clínico y del laboratorio inmunológico (ANCA-c)
• Continuar con tratamiento de mantenimiento para evitar las recaídas.
• Tomar medidas preventivas para evitar los efectos secundarios del tratamiento.
• Mantener un enfoque transdisciplinario.
Por lo tanto las conductas a seguir son:
• Confirmar a través de biopsia pulmonar la presencia de vasculitis granulomatosa necrosante.
• Iniciar tratamiento de ataque con corticoides más ciclofosfamida hasta obtener remisión.
• Continuar con tratamiento antibiótico con trimetoprima-sulfametoxazol y ampicilina-sulbactam al menos hasta obtener la remisión y luego utilizar dosis profilácticas.
• Uso tópico de antibióticos que decontaminen del Staphylococcus aureus las vías aéreas superiores.
• Si fuera necesario, planteo la realización de drenaje de los senos paranasales para eliminar el foco persistente de infección.
• Realizar seguimiento estricto clínico y del laboratorio inmunológico (ANCA-c)
• Continuar con tratamiento de mantenimiento para evitar las recaídas.
• Tomar medidas preventivas para evitar los efectos secundarios del tratamiento.
• Mantener un enfoque transdisciplinario.
Evolución del caso clínico
Se decide realizar pulso de 1 gramo de metilprednisolona/día por tres días consecutivos, y luego continuar con ciclofosfamida vía oral y prednisona a 1 mg/Kg/día vía oral.
Se realiza punción biopsia pulmonar bajo TC, el paciente evoluciona favorablemente y se indica el alta con tratamiento con ciclofosfamida y corticoides a dosis inmunosupresora.
Se repitió el ANCA – C que resultó positivo a títulos altos.
En el control ambulatorio, el paciente presentaba buen estado general y se encontraba afebril. Persiste con una hipoacusia marcada. Se decidió comenzar a disminuir la dosis de corticoides en forma escalonada. Se suspendió el tratamiento con amoxicilina-clavulánico luego de 21 días y continúa con trimetoprima-sulfametoxazol a dosis profiláctica.
Recuento de glóbulos blancos al control ambulatorio: 11.000/mm3
Informa de anatomía patológica: punción biopsia de tejido pulmonar: Negativo para células neoplásicas. Proceso inflamatorio asociado a necrosis tisular con predominio de polinucleares neutrófilos, histiocitos vacuolados y ocasionalmente multinucleados. El cuadro carece de especificidad. Correlacionar con hallazgos clínicos, de laboratorio y antecedentes del caso.
Se interpreta el cuadro clínico como Granulomatosis de Wegener.
Se realiza punción biopsia pulmonar bajo TC, el paciente evoluciona favorablemente y se indica el alta con tratamiento con ciclofosfamida y corticoides a dosis inmunosupresora.
Se repitió el ANCA – C que resultó positivo a títulos altos.
En el control ambulatorio, el paciente presentaba buen estado general y se encontraba afebril. Persiste con una hipoacusia marcada. Se decidió comenzar a disminuir la dosis de corticoides en forma escalonada. Se suspendió el tratamiento con amoxicilina-clavulánico luego de 21 días y continúa con trimetoprima-sulfametoxazol a dosis profiláctica.
Recuento de glóbulos blancos al control ambulatorio: 11.000/mm3
Informa de anatomía patológica: punción biopsia de tejido pulmonar: Negativo para células neoplásicas. Proceso inflamatorio asociado a necrosis tisular con predominio de polinucleares neutrófilos, histiocitos vacuolados y ocasionalmente multinucleados. El cuadro carece de especificidad. Correlacionar con hallazgos clínicos, de laboratorio y antecedentes del caso.
Se interpreta el cuadro clínico como Granulomatosis de Wegener.